Системная склеродермия – хроническое аутоиммунное системное заболевание соединительной ткани и мелких сосудов с распространенными фиброзно-склеротическими изменениями кожи и стромы внутренних органов и симптоматикой облитерирующего эндартериита в форме системного синдрома Рейно. Системная склеродермия, как считают многие исследователи, не тождественна ограниченной склеродермии. Эти заболевания различаются между собой как по патогенезу, так и клинике и характеру течения. Ограниченная склеродермия характеризуется преимущественно локализованными очагами хронического воспаления и фиброзно-атрофическим поражением кожи и слизистых оболочек. Вместе с тем нельзя игнорировать возможность перехода ограниченной склеродермии в системную. Этиология системной склеродермии неизвестна. Предполагается мультифакториальный генез заболевания. Провоцирующими факторами способны выступать охлаждение, травмы, инфекции, вакцинация, стресс, эндокринные сдвиги, химические и токсические агенты, отдельные лекарственные вещества. Полагают, что заболевание имеет генетическую детерминированность. Получены доказательства хромосомной нестабильности у больных системной склеродермией. Выявлены следующие ассоциации HLA-антигенов со склеродермией: HLA-A9, B8, B35, DR1, DR3, DR5, DR11, DR52.
В основе развития заболевания лежат иммунные механизмы, заключающиеся в гиперстимуляции лимфоидными клетками фиброобразования и нарушении микроциркуляции, связанной с поражением сосудистой стенки. Полагают, что активированные Т-хелперы через продукцию лимфокинов стимулируют фибробласты и другие коллагенпродуцирующие клетки к избыточной продукции коллагена, а повышенный уровень коллагеновых белков, в свою очередь, приводит к активной антигенной стимуляции лимфоцитов, в результате чего формируется порочный круг взаимовлияния лимфоидных и коллагеносинтезирующих клеток. Считается, что этот сценарий возможен при генетической предрасположенности к аутоиммунным процессам и функциональной неполноценности фибробластов. Установлена четкая корреляция между активностью Т-хелперов и активностью склеродермического процесса. Таким образом, основу патогенеза системной склеродермии составляют изменения метаболизма соединительной ткани, нарушение соотношения растворимой и нерастворимой фракций коллагена с повышенным фиброзообразованием и нарушения микроциркуляции, связанные с пролиферацией и деструкцией эндотелия сосудов, гиперплазией интимы, ее склерозом, сужением просвета микрососудов, вазоспазмом, агрегацией форменных элементов крови, стазом, деформацией и редукцией капиллярной сети.
У этих больных выявляется широкий спектр нарушений клеточного и гуморального иммунитета. В крови и тканях определяется повышенное содержание CD4+ -лимфоцитов и В-лимфоцитов, высокие уровни ИЛ-2 и рецепторов ИЛ-2, снижение функциональной активности НК-клеток. Более чем у 70% больных обнаруживаются в крови ЦИК и аутоантитела: антинуклеарные, антинуклеолярные (антицентромерные, антитопоизомеразные, анти-СКЛ-70 и анти-РНК), антинейтрофильные, цитоплазматические, антиэндотелиальные, антитела к различным компонентам соединительной ткани (коллагену, эластину и др.). Как полагают, аутоантитела при системной склеродермии выступают фактором нарушения метаболизма в соединительной ткани и обмена коллагена, что, в свою очередь, способствует гиперстимуляции антигенами соединительной ткани иммунной системы и развитию патологического процесса в тканях.
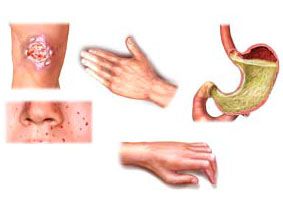
Обычно заболевание начинается с синдрома Рейно (вазомоторных нарушений), развития стойких артралгий, похудания, повышения температуры тела, астении. Начавшись с какого-либо одного симптома, системная склеродермия постепенно или довольно быстро приобретает черты многосиндромного заболевания. Патогномоничным признаком заболевания является поражение кожи. У больных наблюдается распространенный плотный отек кожи, в дальнейшем развивается ее уплотнение и атрофия. Наибольшие изменения претерпевают кожа лица и конечностей, нередко кожа всего туловища оказывается плотной. Одновременно развиваются очаговая или распространенная пигментация с участками депигментации, телеангиэктазии. Характерны изъязвления и гнойнички на кончиках пальцев, длительно незаживающие и чрезвычайно болезненные, деформация ногтей, выпадение волос вплоть до облысения или другие нарушения трофики. При системной склеродермии в процесс вовлекаются все органы и ткани: мышцы (фиброзирующий интерстициальный миозит), сердечно-сосудистая система (миокардиты, эндокардиты, кардиосклероз, васкулопатии), легкие (пневмофиброз), почки (очаговый нефрит, диффузный гломерулонефрит, «истинная склеродермическая почка»), пищевод, нервная система (полиневриты, вегетативная неустойчивость, эмоциональная лабильность, склероз сосудов мозга), эндокринная система. Заболевание часто имеет хроническое течение, которое продолжается десятки лет с минимальной активностью процесса и постепенным распространением поражений на разные внутренние органы.
В лечении системной склеродермии применяют противовоспалительные средства, антифиброзные препараты, общеукрепляющие, а также препараты, восстанавливающие утраченные функции органов.
В качестве антифиброзных средств применяют: Д-пеницилламин, мадекассол, диуцифон, ферментные препараты (медаза, ронидаза), колхицин.
Применение нестероидных противовоспалительных средств показано при выраженном суставном синдроме. Препараты оказывают мягкое иммунодепрессивное действие, ингибируют синтез провоспалительных простагландинов, уменьшают агрегацию тромбоцитов. Назначают вольтарен, индометацин, пироксикам и др.
При тяжелом течении заболевания показаны глюкокортикоиды. Их назначение оправдано при поражении внутренних органов, подостром течении заболевания с II-III степенью активности, при остром, прогрессирующем течении. Эти препараты подавляют аутоиммунный воспалительный процесс в соединительной ткани, тормозят аутоантителообразование.
Преднизолон обычно назначают в дозе 50-60 мг в сутки до достижения клинического эффекта, в дальнейшем дозу медленно снижают до поддерживающей (5-10 мг).
Цитостатические препараты назначают только при остром и подостром течении заболевания, со значительными иммунными нарушениями и высокой активностью процесса, в ситуациях неэффективности применения глюкокортикостероидных препаратов. Рекомендуется назначение азатиоприна (100-150 мг/сут), циклофосфамида (100-150 мг/сут), хлорбутина (8-15 мг/сут). Эти препараты подавляют активность Т- и В-звеньев иммунной системы, аутоиммунные процессы, аутоантителообразование, формирование циркулирующих иммунных комплексов, стабилизируют мембраны лизосом клеток и подавляют выход протеолитических ферментов из активированных лейкоцитов, оказывают противовоспалительное действие.
Для улучшения микроциркуляции назначают препараты антогонисты кальция (нифедипин), антиагреганты (трентал и др.), простагландины (вазопростан), никотиновую кислоту и ее препараты, ангиопротекторы (продектин, пармидин). При выраженном ангиоспастическом компоненте показаны курсы ангиотрофина, калликреина-депо, андекалина. Для удаления из циркуляции иммунных комплексов, аутоантител используют плазмоферез и гемосорбцию.
При всех вариантах течения болезни рекомендуется активная местная терапия, витаминотерапия, ЛФК, массаж и санаторно-курортное лечение.